AVIVA-Berlin >
Interviews
AVIVA-BERLIN.de im Dezember 2025 -
Beitrag vom 22.07.2011

Chancen und Grenzen der Patientinnen-Mitbestimmung - Teil 2
Ilka Fleischer
Dr. Maren Stamer, wiss. Mitarbeiterin in der Arbeits- und Koordinierungsstelle Gesundheitsversorgungsforschung und Mitglied im AK Genderperspektiven Public Health (Uni Bremen), im E-Interview
AVIVA-Berlin: Weltweit gibt ein Viertel der PatientInnen an, dass ûrzte/ûrztinnen ihre Fragen nicht ausreichend beantworten, sie nicht in die Entscheidungen bezû¥glich der Behandlung miteinbeziehen und medizinische Fachbegriffe verwenden, ohne sie zu erklûÊren (vgl. Studie von SSI und TRiG). Wie kûÑnnte das patientInnenseitige Bedû¥rfnis nach mehr Information und Partizipation ûÊrztlicherseits besser erfû¥llt werden?
Maren Stamer: Denkbar ist zum Beispiel, dass zu Anfang der GesprûÊche zwischen ûrzten/ûrztinnen und Patienten/Patientinnen geklûÊrt wird, welche Themen erûÑrtert werden sollen und welche Fragen bestehen. Gemeinsam festgelegt werden kann in dem Zusammenhang auch, in welcher Reihenfolge die mûÑglicherweise unterschiedlichen Themen oder thematischen Facetten besprochen werden sollen. Vielleicht ist die Verabredung eines Folgetermins erforderlich, da nicht alle offenen Fragen im Rahmen eines GesprûÊchs erûÑrtert werden kûÑnnen. Das Vorgehen ermûÑglicht, dass ûÊrztliche und patienten-/patientinnenseitige Anliegen dargelegt und miteinander abgestimmt werden. Dies kann dazu beitragen, bestehende Erwartungen angemessener zu berû¥cksichtigen.
| 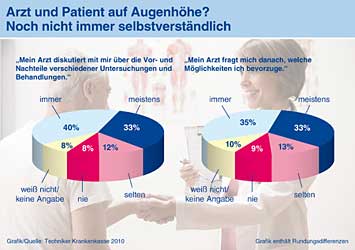 |
ôˋ Grafik: Techniker Krankenkasse |
AVIVA-Berlin: Laut der
EUROCOM-Studie zur "Arzt-Patient-Kommunikation" in sechs europûÊischen LûÊndern (1996) dominieren in Deutschland kurze und hûÊufige GesprûÊche zwischen PatientIn und Hausarzt/-ûÊrztin. Arbeitsbelastung und -unzufriedenheit der ûrzte/ûrztinnen seien in Deutschland "bei weitem am hûÑchsten". Abgeleitet wird daraus, dass eine VerûÊnderung der Zeittakte ã fû¥r PatientInnen und ûrzte/ûrztinnen ã ressourcensparend und gesundheitsfûÑrdernd sein kûÑnnte.
Ist "Zeit" nicht ein entscheidender Faktor bei "SDM"? Maren Stamer: Sicherlich ist "Zeit" ein entscheidender Faktor in der Gestaltung von Versorgungsprozessen. Im GesprûÊch zwischen Arzt/ûrztin und Patient/Patientin gemeinsam abzuwûÊgen und zu beraten, welcher Behandlungsweg sich bezogen auf den einzelnen Menschen als am angemessensten erweist, braucht Zeit. Ein "Mehr" an Zeit fû¥r partizipativ gestaltete Begegnungen erscheint auch deshalb erforderlich, weil ein solches Vorgehen noch keine Tradition hat und insofern fû¥r alle Beteiligten ã ûrzte/ûrztinnen wie auch Patienten/Patientinnen ã noch ungewohnt ist. Vor allem stellt sich die Frage, wie die vorhandene Zeit unter Gesichtspunkten grûÑûtmûÑglicher Partizipation bestmûÑglich genutzt werden kûÑnnte. Vielleicht wûÊren seltenere aber dafû¥r lûÊngere GesprûÊche fû¥r beide Beteiligte manchmal wû¥nschenswerter und zufrieden stellender. Jedoch hûÊngen Fragen der HûÊufigkeit und der LûÊnge wesentlich auch vom Versorgungsanlass ab, so dass dazu keine abstrakte oder pauschale Antwort gegeben werden kann. Erforderlich erscheint vielmehr eine immer wieder neue Aushandlung des gemeinsamen Vorgehens zwischen den an der Versorgung beteiligten Akteuren/Akteurinnen.
AVIVA-Berlin: Bei SDM liegt auf der Hand, dass es ã neben dem Faktor "Zeit" ã eines (gesellschaftlichen und kulturellen) Rahmens bedarf, der das demokratische Miteinander von ûrzten/ûrztinnen und Patienten/Patientinnen fûÑrdert.
Welcher Voraussetzungen bedarf es fû¥r eine Verwirklichung von "SDM" in der medizinischen Versorgung? Maren Stamer: Neben einer BefûÑrderung ûÊrztlicher GesprûÊchskompetenzen, zum Beispiel einer generell stûÊrkeren Berû¥cksichtigung von Kommunikation in ûÊrztlicher Aus-, Fort- und Weiterbildung, erscheint es mir wichtig, das "Richtig-Falsch-Paradigma" in der Medizin zu hinterfragen und anzuerkennen, dass es ã von Notfallsituationen abgesehen ã weitgehend der gemeinsamen Aushandlung û¥ber ein bestmûÑgliches Vorgehen bedarf. Dabei muss zugleich gesichert sein und bleiben, dass ûrzte und ûrztinnen mit dem jeweils aktuellen Fachwissen vertraut sind.
Dem Ansatz der Partizipation ist innewohnend, dass VerûÊnderungen sowohl auf Seiten der ûrzte/ûrztinnen als auch auf Seiten der Patienten/Patientinnen erforderlich sind. Denkbar wûÊren zum Beispiel Fortbildungen oder Workshops, in denen sich ûrzte/ûrztinnen und Patienten/Patientinnen gemeinsam darû¥ber austauschen, wie eine GesprûÊchskultur gestaltet sein kûÑnnte, die û¥ber eine wechselseitige ûbermittlung von Informationen und der Hoffnung auf ein wechselseitiges Verstehen hinausgeht. Ein
Pilotprojekt dieser Art wurde 2009 bereits erfolgreich durchgefû¥hrt.
Weitere AnsûÊtze fû¥r eine Verwirklichung von "SDM" kûÑnnten zum Beispiel in der Aufbereitung von zusûÊtzlichem Informationsmaterial, in der Entwicklung weiterer Instrumente zur Unterstû¥tzung von Entscheidungsprozessen (siehe Kasten Entscheidungshilfen), in der Durchfû¥hrung weiterer Forschungsprojekte zu dem Thema wie auch in der Berû¥cksichtigung des Konzeptes "SDM" in Leitlinien liegen.
AVIVA-Berlin: "Patienten-Leitlinien" finden in Deutschland immer mehr Verbreitung. Vor allem aber wird das Internet zunehmend zum "virtuellen Wartezimmer". Nach einer aktuellen reprûÊsentativen
Gesundheitsstudie der Kommunikationsagentur MSL Germany und des Marktforschungsinstituts SKOP befragen 41 Prozent der deutschen Online-BevûÑlkerung das Internet vor einem Arzt-/ûrztinbesuch und 31 Prozent nach einem Termin
Welche MûÑglichkeiten haben PatientInnen darû¥ber hinaus, den SDM-Prozess aktiv mitzugestalten? Maren Stamer: Die Patienten/Patientinnen-Leitlinien (siehe Kasten oben) sind ã da, wo vorhanden ã sicher schon mal ein guter Ansatzpunkt. Eine weitere MûÑglichkeit besteht darin, sich auf das
GesprûÊch mit der ûrztin/dem Arzt vorzubereiten, z.B. im Vorfeld Fragen oder Themen zu notieren, û¥ber die eine Patientin/ein Patient wûÊhrend der Konsultation sprechen mûÑchte. Ein solches Vorgehen wird seit langem von Akteuren und Akteurinnen z.B. im Kontext von Beratungsstellungen und SelbsthilfeverbûÊnden empfohlen. Denkbar ist zum Beispiel auch, mit dem Arzt/der ûrztin zu vereinbaren, dass - gerade bei Entscheidungen, die als kompliziert erlebt werden - das gemeinsam verabredete Vorgehen (und damit auch der Behandlungsplan) schriftlich festgehalten werden.
AVIVA-Berlin: In den USA, in Groûbritannien und in den Niederlanden ist das Thema SDM seit Jahrzehnten etabliert und in vielerlei Hinsicht bereits gut implementiert. In unserem Nachbarland wurde z.B. erst kû¥rzlich ein umfangreiches SDM-Portal gelauncht.
Welche Best-Practice-Beispiele fû¥r SDM gibt es in Deutschland? Maren Stamer: Ein Best Practice Beispiel fû¥r SDM in Deutschland stellt meines Erachtens das Konzept "arriba" dar, das von den Abteilungen fû¥r Allgemeinmedizin der UniversitûÊten Marburg, Dû¥sseldorf und Rostock entwickelt wurde.
Arriba steht fû¥r "Absolute und Relative Risikoreduktion: individuelle Beratung in der Allgemeinarztpraxis" und wurde fû¥r die hausûÊrztliche Beratung zur PrûÊvention von Herz-Kreislauf-Erkrankungen konzipiert. Es zeichnet sich nicht nur durch MûÑglichkeiten der AbschûÊtzung von Erkrankungsrisiken aus, sondern auch durch eine Unterstû¥tzung der professionellen Akteure und Akteurinnen im Hinblick auf die Kommunikation von Risiken mit Patienten und Patientinnen. Das vom Bundesministerium fû¥r Bildung und Forschung gefûÑrderte Konzept ist mit dem Richard-Mertens-Preis und mit dem Berliner Gesundheitspreis 2008 ausgezeichnet worden.
AVIVA-Berlin: In Ihrem aktuellen
Buch beschreiben Sie den Zusammenhang zwischen ûÊrztlichen Haltungen im Umgang mit Entscheidungen und mit medizinischem Wissen im Behandlungsprozess. Hand aufãs Herz:
Wenn Sie eine lebensbedrohliche Krankheit, aber nur die Wahl zwischen einem Nerd wie Dr. House und einem/r empathisch-demokratischen Arzt/ûrztin mit geringem medizinischen Know-how hûÊtten ã zu wem wû¥rden Sie gehen? Maren Stamer: Trotz aller Hochachtung fû¥r den omni-kompetenten Dr. House :-) wû¥rde ich grundsûÊtzlich nach einem/r empathisch-demokratischen Arzt/ûrztin mit medizinischem Know-how suchen. Und wahrscheinlich wû¥rde ich mich fragen, was fû¥r mich in der jeweiligen Situation von zentraler Bedeutung ist ã ein GesprûÊch oder auch eine û¥ber das GesprûÊch hinausgehende Intervention ã und mich dann entsprechend fû¥r die Begegnung mit dem/der einen und/oder anderen Arzt/ûrztin entscheiden.
Weiterlesen auf AVIVA-Berlin:1. Teil des Interviews